内視鏡医師の知識シリーズ
ENDOSCOPIST DOCTOR'S KNOWLEDGE SERIES

胃レントゲン検査は早期の胃がんや食道がんを見つけるための検査ではありません。
被爆による発がんのリスクなどを動画で詳細に解説しております。
人間ドックや会社の健康診断での胃レントゲン検査だけで済ませていませんか?

残念ながら、答えは完全に「No(ノー)」です。
それでは、なぜ検診などでは未だに精度の低い胃レントゲン検査を勧めてくるのでしょうか?
通常、検診の胃レントゲン検査などでは
- 医師立ち会いの下
- 立ち会いの医師が放射線技師に指示を出し
- 様々な角度から放射線を出し続け
- 医師の指示に沿って適切なタイミングや位置で胃や食道の写真の撮影をする
しかしながら、医師の人件費が余計にかかることや人材確保が難しいため、ほとんどの検診施設では医師の立ち会いはなく、放射線技師1人がマニュアルに沿って撮影しているのが現状です。これでは適切なタイミングや適切な撮影位置で胃や食道を撮影されているのかなど甚だ疑問であると考えざるを得ません。
検診センターの利益を上げるためには、医師の立ち会いを省き、放射線技師のみで大量の検診者を流れ作業的に機械的に撮影するしかなく、胃カメラでの検診では大量の人数を丁寧に観察しようと思うと到底無理であり、医師一人がさばける人数には制限が出てしまいます。
胃カメラは流れ作業的な検診でもさすがに法的にも医師が行いますので、医師の人件費がかかることや検診できる胃カメラの件数に制限が生じて、検診センターの利益が少なくなることとなり、やはり大量に人数をさばける胃レントゲン検査が優先されてしまう現状があります。

つまりがんなどがある程度の大きさまでにならないと、発見できないことが多いのです。つまり、身体に負担なく内視鏡のみで治療できる段階の早期胃がんや早期食道がんの発見にはほとんど役に立たないということになります。
特に口から直線的に続く食道に関しては胃レントゲン検査では口から飲み込んだレントゲンは一瞬で食道を通過してしまいますので、シャッターチャンスはほんの一瞬ですし、シャッターを押したその瞬間(ほんのほんの一瞬)の食道の状態だけしか写りませんので、微細な粘膜の色調の変化だけを示す早期食道がんを見つけることはまず無理だということは小学生でも原理をきちんと説明すれば理解してくれると思いますし(このような原理の説明は検診などではまずされませんし、思考停止に陥ってしまっている検診者は会社の指示に従って流れ作業的に胃レントゲン検査をなんとなく受けてしまっているのが現状です)、このような早期発見には不向きなレントゲン検査の原理をきちんと理解すれば、食道がん・胃がんの早期発見目的では胃レントゲン検査はまず受けないであろうと思われます(少なくとも私たちのクリニックで定期的に胃カメラを受けられている患者さんにはきちんと胃レントゲン検査の不利益を説明するようにしていますし、私たちの患者さんで胃レントゲン検査受けている人はほとんどいません。仮にいれば「受けない方が良いですよ」とお話ししています)。
早期の胃がんや食道がんはかなり微小であり、粘膜の凹凸を伴うことは少なく、粘膜の微細な色の変化のみであることがほとんどであるため、「影絵」の原理である胃レントゲン検査ではほぼ発見が難しいとされています。
胃レントゲン検査で発見された「胃がん」や「食道がん」というものの多くは、がんがかなり進行した状態となっており、多くが身体にかなり負担のかかる外科的手術や長期間に渡る抗がん剤での治療となってしまい、時間的にも金銭的にも大きな負担となりますし、何よりも精神的に大きな負担となってその後の人生が大きく狂ってしまうことになりかねません。

胃レントゲン検査の被ばく問題
イギリスのオックスフォード大学のグループの調査では、日本人は75歳までに「がん」になる人のうち3.2%の人が放射線診断による被ばくで「がん」が誘発されたというデータが出ています。これは調査した15か国のうち、日本が一番高い数字でした。
胃レントゲン検査は検診で行うくらいだから、まさか被ばく量は多くないだろうと思っていませんか?被ばくがあっても、胸のレントゲン検査と変わらないくらいではないかと思っていませんか?
どうして胃レントゲン検査ではこのように被ばく量が多いのでしょうか?
放射線により傷ついたDNAが原因で「発がん」するには1回の被ばく量が50~200mSyといわれていますので、たしかに1回の胃レントゲン検査で「発がん」することはまずありませんが、毎年胃レントゲン検査を受け続けることで放射線被ばくが「蓄積」し、徐々にDNAが傷つけられて「発がん」の一因になってしまう可能性があります。
胃がんが心配で胃レントゲン検査を毎年受けているのに、結果的に胃レントゲン検査を受けることが「発がん」の原因の一因になってしまったのでは、何のための検査であるのかわかりません。
そして胃レントゲン検査を受けた方はご存じかと思いますが、実はかなり苦しくて辛い検査でもあります。検査中のゲップや、検査後のお腹の張りやグルグルした不快な症状が出ることが多いですし、レントゲンが排便と共になかなか出ずに苦しむ方を多く目にします。
以下に、胃レントゲン検査よりも胃カメラを受けていただきたい理由をまとめました。
胃レントゲン検査の落とし穴
01 微細な色調変化のみの早期胃がんや早期食道がんはまず発見できません

胃レントゲン検査でも、角度によっては影絵の中に「がん」がある場合や凹凸を伴わないごく小さな早期の胃がんや食道がんでは写真に映し出されないことが多々あります。
内視鏡検査では、ハイビジョンスコープを実際に直接胃や大腸の中に挿入して観察しますから、小さな病変でも発見し易くなります。
02 胃を膨らませるための発泡剤入りの造影剤を飲むこと自体が、かなりの苦痛を伴います
03 放射線による「放射能被ばく」が大問題です
04 レントゲンを胃全体に行き渡らせるためにかなり無理のある体勢にさせられます
胃レントゲン検査ではレントゲンを胃の隅々まで行き渡らせるため、検査台の上でかなり無理な体勢を取らされます。頭が下向きになったりしますので、横に付いている棒を必死に握りしめて全身の力で耐えないといけません。これは力のない高齢者や女性ではかなり無理のある検査となってしまいます。
05 「胃レントゲン検査でしか分からない胃がんがある」とテレビで言っていた
「胃レントゲン検査でしか発見できない「がん」がある」という表現はかなり誇張した、胃レントゲン検査をなんとか推奨したい検診センターの思惑が見え隠れしている言動だと思われます。

胃レントゲン検査は 「被ばく量がかなり多く、かなり辛い検査の割には、がんを早期の段階で見つける情報がかなり少ない」 という意義や意味の少ない(声を大にしては言えませんが、意義や意味が全くないとも言えますが。。。)検査であることは是非知っておいていただきたい事実だと思われます。
胃がん・食道がん・大腸がんの内視鏡画像
症例 01 凹凸の少ない早期胃がん
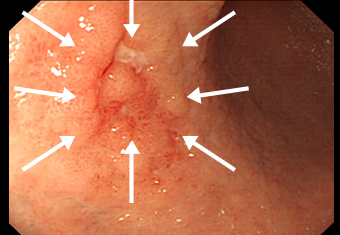
ハイビジョン内視鏡
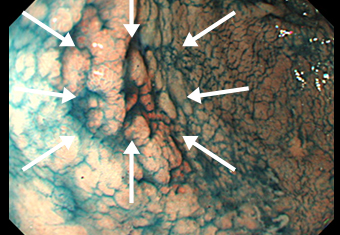
インジゴカルミン特殊染色
症例 02 胃レントゲン検査でも認識できるぐらいの進行胃がん
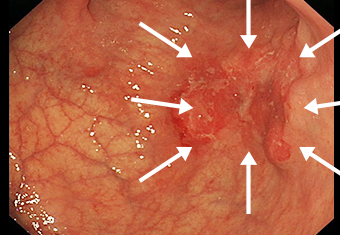
ハイビジョン内視鏡
しかもこの段階での発見になると、がんがリンパ節転移や血行性転移を起こしている可能性もあり、大手術や全身の治療を行わなければいけないこともあります。
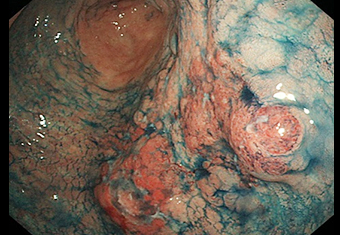
インジゴカルミン特殊染色
症例 03 胃レントゲン検査では決して認識できない上咽頭(喉の奥)にできた早期上咽頭がん
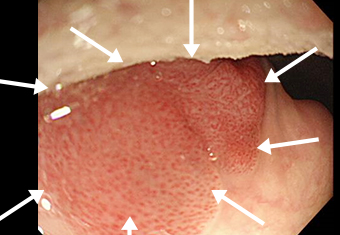
ハイビジョン内視鏡
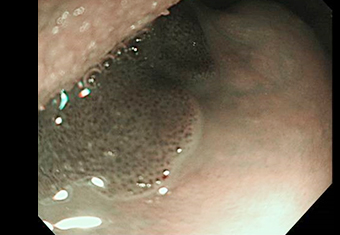
NBI
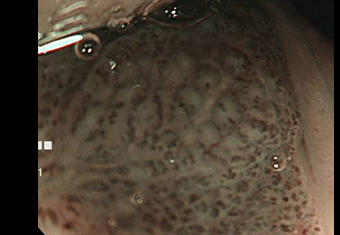
NBI
症例 04 粘膜の退色(色あせる)のみの微細な早期胃がん
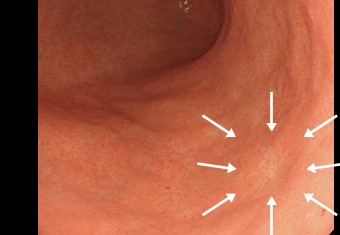
ハイビジョン内視鏡
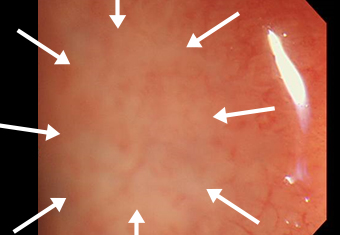
ハイビジョン内視鏡拡大








